Prinsip metabolisme dan eliminasi obat dalam tubuh
Pahami konsep metabolisme obat: proses biokimia yang mengubah struktur kimia obat untuk mengaktifkan, menonaktifkan, atau mempermudah eliminasi dari tubuh. Dari pengaruh genetik hingga tahap metabolisme, serta bagaimana obat diekskresikan dari tubuh.
SciPhar Editor
Monday, 25 September 2023
ETFLIN original image
Sebelumnya, kita sudah membahas prinsip absorbsi dan distribusi obat di dalam tubuh. Setelah melalui kedua tahap tersebut, obat mungkin mengalami metabolisme.
Apa yang dimaksud dengan metabolisme obat?
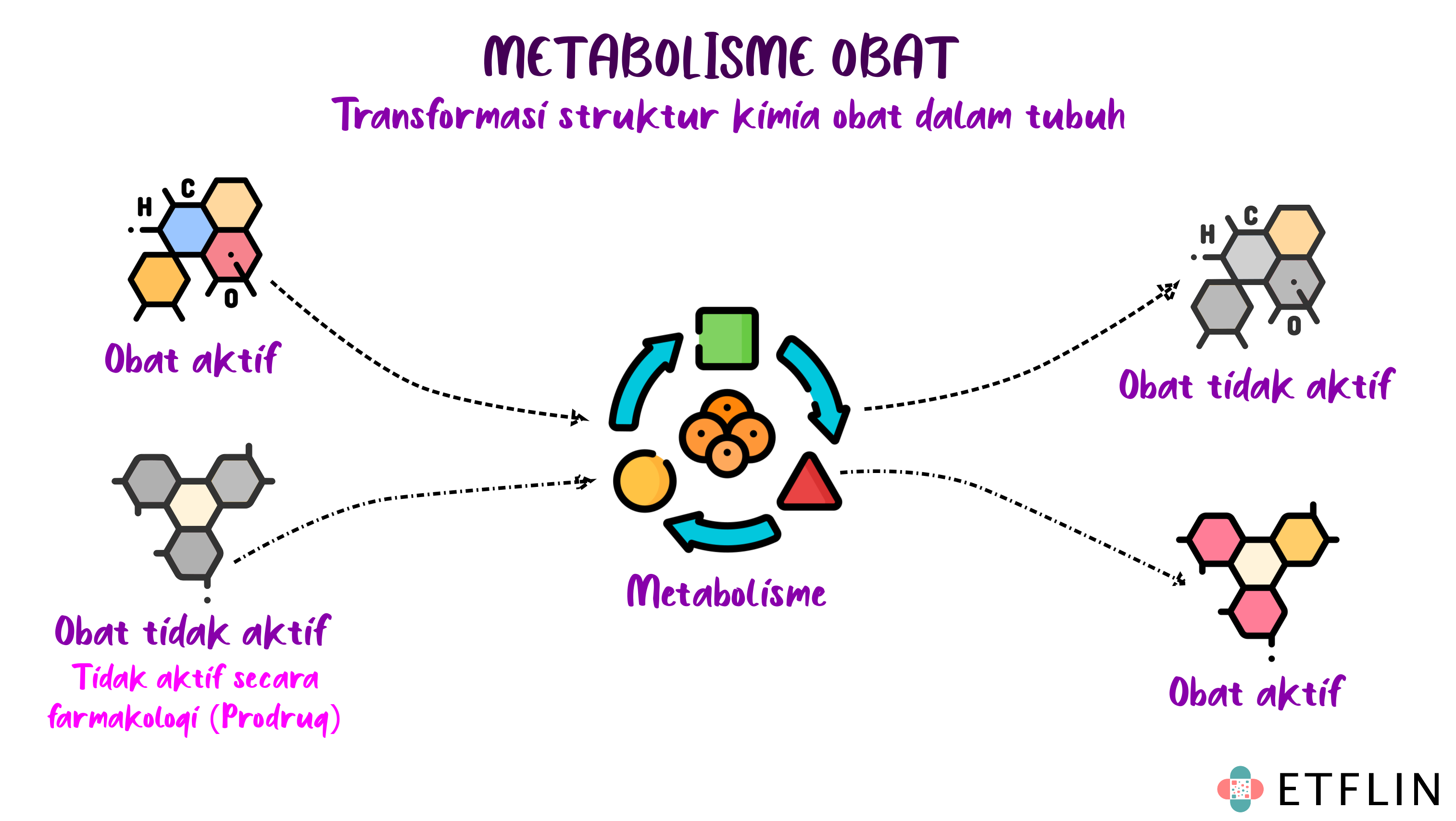
Metabolisme obat, juga dikenal sebagai biotransformasi obat, adalah proses biokimia di mana tubuh mengubah struktur kimia obat menjadi bentuk yang lebih mudah dieliminasi dari tubuh. Tujuan utama dari metabolisme obat adalah untuk mengaktifkan, menginaktivasi, atau mengubah obat menjadi bentuk yang lebih mudah dikeluarkan dari tubuh melalui urin, feses, atau proses eliminasi lainnya.
Proses metabolisme dapat mempengaruhi efektivitas obat, durasi aksi, dan toksisitasnya, bergantung dari bentuk obat asal dan produk metabolitnya. Beberapa obat mungkin harus mengalami metabolisme sebelum dapat memberikan manfaat terapeutik atau sebelum dieliminasi dari tubuh. Maka dari itu, beberapa obat diberikan melalui rute intravena, intramuskular, transdermal, rektal, inhalasi, dan lainnya untuk mencegah obat melewati hati, sehingga tidak dimetabolisme sebelum mencapai tempat target terapinya dan memberikan efek yang diinginkan.
Mengapa tubuh melakukan metabolisme?
Pada dasarnya, alasan utama tubuh melakukan metabolisme adalah untuk detoksifikasi. Molekul-molekul yang masuk dirasa perlu untuk dimodifikasi agar lebih kompatibel dengan organ dan jaringan. Jika obat yang masuk bersifat lipofilik, maka ini dapat dianggap ancaman karena akan mudah beredar menembus membrane dan akan terakumulasi lama di tubuh. Maka, hati merubah struktur obatnya menjadi lebih hidrofilik agar bisa dikeluarkan melalui urin. Jika tidak, obat tersebut biasanya diekskresikan melalui asam empedu dan keluar bersama feses bersama dengan molekul larut lemak lainnya.
Apa yang terjadi pada obat yang termetabolisme?
Beberapa obat yang mengalami metabolisme menjadi metabolit yang lebih aktif atau toksik daripada obat aslinya. Hal ini karena strukturnya yang baru (metabolit) memiliki afinitas yang lebih besar pada jaringan targetnya. Penambahan gugus polar pada proses metabolisme memungkinkan terbentuknya ikatan hidrogen yang lebih banyak dengan reseptor.
Di sisi lain, ada molekul obat yang pada bentuk/struktur asalnya tidak memiliki efek terapi/farmakologi. Namun, ketika dimetabolisme, ia menjadi aktif dan mampu menghasilkan efek terapi. Obat ini disebut prodrug. Sebaliknya, ada pula yang sebelumnya berbentuk aktif kemudian menjadi tidak atau kurang efektif setelah dimetabolisme. Jadi, metabolisme bisa berdampak positif dan negatif, bergantung perspektif dan kebutuhan terapi.
Bagaimana proses metabolisme di tubuh?
Metabolisme dapat terjadi di mana saja, baik dengan bantuan enzim atau tidak. Proses metabolisme paling utama terjadi di hati. Metabolisme obat dapat dibagi menjadi dua tahap, yaitu fase I dan fase II.
Fase I (first phase metabolism)
Fase I adalah tahap awal metabolisme obat. Pada tahap ini, obat mengalami reaksi kimia yang mengubah struktur kimianya. Reaksi-reaksi yang terjadi pada fase I meliputi:
- Oksidasi, yaitu penambahan gugus oksigen ke obat.
- Reduksi, yaitu pelepasan gugus oksigen dari obat.
- Hidrolisis, yaitu pemecahan ikatan kimia dalam obat dengan bantuan air.
Fase II (second phase metabolism)
Fase II adalah tahap lanjutan metabolisme obat. Pada tahap ini, obat dikonjugasi dengan molekul lain, seperti asam glukuronat, asam sulfat, atau asam amino. Konjugasi ini mengubah obat menjadi bentuk yang lebih mudah diekskresikan dari tubuh. Beberapa contoh reaksi konjugasi yang terjadi pada fase II meliputi:
- Glukuronidasi, yaitu penggabungan obat dengan asam glukuronat.
- Sulfonatisasi, yaitu penggabungan obat dengan asam sulfat.
- Asetilasi, yaitu penggabungan obat dengan asetil.
- Metilasi, yaitu penggabungan obat dengan gugus metil.
Mungkin ada yang bertanya, apakah obat bisa langsung masuk ke fase II metabolisme? Ya, obat bisa langsung melalui fase II tanpa melalui fase I. Hal ini dapat terjadi pada obat-obatan yang sudah memiliki gugus fungsional yang dapat langsung dikonjugasi dengan molekul lain.
Contoh obat yang dapat langsung melalui fase II tanpa melalui fase I meliputi:
- Asetil salisilat, obat antiinflamasi nonsteroid yang dikonjugasi dengan asetil.
- Sulfonamid, obat antibakteri yang dikonjugasi dengan asam sulfat.
- Glikosida jantung, obat yang digunakan untuk mengobati gagal jantung yang dikonjugasi dengan asam glukuronat.
Namun, perlu diingat bahwa sebagian besar obat mengalami fase I sebelum fase II. Fase I mengubah obat menjadi bentuk yang lebih aktif secara farmakologis, sehingga lebih mudah dikonjugasi pada fase II. Oleh karena itu, obat yang langsung melalui fase II tanpa melalui fase I biasanya memiliki aktivitas farmakologis yang lebih rendah.
Walaupun cara kerja metabolisme ditubuh kita semua sama, namun tiap individu bisa memiliki output yang berbeda.
Apa yang mempengaruhi tingkat metabolisme obat dalam tubuh?
Genetik dan enzim metabolik
Polimorfisme genetik, variasi dalam gen-gen yang mengkode enzim-enzim metabolik, dapat mempengaruhi tingkat metabolisme obat. Beberapa orang memiliki enzim metabolik yang lebih aktif, sementara yang lain memiliki enzim yang kurang aktif, mempengaruhi seberapa efisien obat diubah menjadi bentuk yang dapat dikeluarkan dari tubuh.
Cytochrome P450 (CYP450) adalah salah satu faktor utama yang dapat menjadi pembeda antar individu terkait dengan tingkat metabolisme obat. CYP450 adalah keluarga enzim yang terlibat dalam proses metabolisme obat dan berbagai senyawa kimia dalam tubuh. Keluarga CYP450 terdiri dari banyak jenis enzim, dan setiap jenis memiliki kemampuan metabolik yang berbeda terhadap berbagai obat dan senyawa kimia.
Gen-gen yang mengkode CYP450 juga dapat memiliki variasi genetik, yang mengarah pada polimorfisme enzim. Variabilitas genetik ini dapat mempengaruhi aktivitas dan efisiensi enzim CYP450 dalam memproses obat-obatan. Beberapa orang memiliki varian genetik dari CYP450 yang membuat enzim ini lebih aktif, sehingga mereka dapat memetabolisme obat dengan lebih cepat.
Sebaliknya, individu lain mungkin memiliki varian genetik yang menghasilkan CYP450 yang kurang aktif, menghasilkan metabolisme obat yang lebih lambat.
Faktor-faktor genetik ini mempengaruhi bagaimana obat diubah menjadi metabolit, berapa lama obat tetap dalam tubuh, dan seberapa efektif obat dalam menghasilkan respons terapeutik. Oleh karena itu, penentuan profil genetik individu terkait dengan CYP450 dan enzim-enzim terkait dapat membantu dalam penyesuaian dosis obat yang sesuai dan menghindari efek samping yang tidak diinginkan.
Usia
Metabolisme obat dapat berubah seiring bertambahnya usia, di mana pada orang tua, metabolisme obat cenderung lebih lambat, yang pada akhirnya dapat mempengaruhi dosis yang diperlukan untuk mencapai efek yang diinginkan. Selain itu, terdapat perubahan fisik yang terjadi seiring bertambahnya usia, seperti kecenderungan penurunan massa otot dan peningkatan lemak tubuh. Otot memiliki tingkat metabolisme basal yang lebih tinggi daripada lemak, sehingga penurunan massa otot dan peningkatan lemak dapat mengurangi tingkat metabolisme basal secara keseluruhan.
Lebih lanjut, aktivitas fisik umumnya menurun seiring bertambahnya usia. Penurunan aktivitas fisik ini mengakibatkan berkurangnya kebutuhan energi harian, yang dapat mempengaruhi tingkat metabolisme tubuh. Selain faktor fisik, enzim-enzim yang terlibat dalam metabolisme obat dan nutrisi juga dapat mengalami penurunan aktivitas seiring bertambahnya usia. Perubahan ini akan mempengaruhi kecepatan metabolisme obat dan nutrisi dalam tubuh, memberikan kontribusi tambahan terhadap perubahan metabolisme yang terkait dengan usia.
Kondisi kesehatan
Kondisi medis seperti gangguan hati atau ginjal, penyakit metabolik, dan penyakit lainnya dapat mempengaruhi tingkat metabolisme obat. Kondisi ini dapat mengubah aktivitas enzim hati atau ekskresi obat dari tubuh.
Interaksi obat
Obat yang dikonsumsi bersama-sama dapat mempengaruhi tingkat metabolisme obat lainnya. Jika dua jenis obat diminum bersamaan dan mereka dimetabolisme oleh enzim yang sama, maka enzim tersebut akan kewalahan. Akibatnya, kadar dari salah satu obat akan tetap tinggi dalam bentuk asalnya.
Faktor lingkungan
Aspek lingkungan seperti pola makan, aktivitas fisik, merokok, dan konsumsi alkohol dapat mempengaruhi metabolisme obat. Misalnya, merokok dapat mempengaruhi aktivitas enzim hati.
Jenis obat dan sifat kimia
Sifat kimia obat, seperti lipofilisitas (tingkat larut dalam lemak) dan polaritas, juga dapat mempengaruhi tingkat metabolisme. Obat dengan sifat tertentu mungkin lebih mudah atau sulit untuk dimetabolisme.
Hormon dan status hormonal
Hormon tiroid, seperti triiodotironin (T3) dan tiroksin (T4), memainkan peran penting dalam mengatur metabolisme basal tubuh, yang merupakan tingkat metabolisme dasar saat tubuh beristirahat. Jika seseorang memiliki gangguan tiroid yang menyebabkan peningkatan atau penurunan produksi hormon tiroid, ini dapat mempengaruhi metabolisme obat. Misalnya, hipertiroidisme (produksi hormon tiroid berlebih) dapat meningkatkan tingkat metabolisme obat, sementara hipotiroidisme (produksi hormon tiroid kurang) dapat memperlambat metabolisme obat.
Hormon seks seperti estrogen dan testosteron juga dapat memengaruhi metabolisme obat. Perbedaan kadar hormon seks antara pria dan wanita dapat mempengaruhi metabolisme obat secara berbeda antara kedua jenis kelamin. Estrogen, yang lebih banyak dalam tubuh wanita, dapat mempengaruhi aktivitas enzim yang terlibat dalam metabolisme obat, dan hal ini dapat mempengaruhi seberapa cepat atau lambat obat tersebut dihilangkan dari tubuh.
Bagaimana obat diekskresikan dari tubuh setelah mengalami metabolisme?
Setelah obat mengalami metabolisme dalam tubuh, metabolit (produk hasil metabolisme obat) dan juga obat yang belum mengalami metabolisme dapat diekskresikan dari tubuh melalui beberapa saluran ekskresi utama, termasuk ginjal, hati, paru-paru, dan usus. Proses ini bertujuan untuk menghilangkan zat-zat yang tidak diinginkan atau tidak diperlukan dari dalam tubuh.
Berikut adalah beberapa saluran ekskresi utama untuk obat setelah mengalami metabolisme:
- Ginjal: Ginjal adalah organ utama yang bertanggung jawab untuk mengeluarkan sebagian besar obat dan metabolit dari tubuh melalui urin. Proses ini melibatkan filtrasi, reabsorpsi, dan sekresi obat-obatan.
- Hati: Beberapa obat dan metabolit diekskresikan ke dalam empedu oleh hati melalui proses sekresi, yang kemudian akan masuk ke dalam saluran pencernaan. Sebagian dari obat ini dapat kemudian diekskresikan melalui tinja.
- Paru-paru: Beberapa obat dan metabolit dapat diekskresikan melalui udara yang dihembuskan, seperti dalam kasus obat-obatan yang menguap atau tersedot ke dalam paru-paru dan kemudian dikeluarkan melalui napas.
- Usus: Obat dan metabolit dapat diekskresikan melalui saluran pencernaan dalam tinja. Beberapa obat mungkin mengalami reabsorpsi kembali ke dalam aliran darah dari saluran pencernaan sebelum diekskresikan melalui tinja.
Proses ekskresi ini sangat penting untuk menjaga keseimbangan obat dalam tubuh dan mencegah terjadinya akumulasi berlebihan yang dapat menyebabkan toksisitas. Faktor-faktor seperti fungsi ginjal dan hati, pH urine, dan struktur kimia obat dapat mempengaruhi proses ekskresi obat dari tubuh. Selain itu, dosis obat, frekuensi pemberian, dan interaksi dengan obat lain juga dapat mempengaruhi tingkat dan rute ekskresi obat.
Apa tolak ukur dalam menentukan tingkat ekskresi obat? Apa itu klirens obat?
Klirens obat adalah parameter farmakokinetik yang mengukur volume darah yang sepenuhnya telah dibersihkan dari suatu obat dalam suatu waktu. Dalam istilah sederhana, klirens obat mencerminkan seberapa cepat dan efisien tubuh menghilangkan obat dari sistem peredaran darah.
Klirens obat diukur dalam volume per unit waktu (misalnya, mililiter per menit atau liter per jam) dan menggambarkan sejumlah darah yang dibersihkan dari obat per unit waktu tertentu.
Ada beberapa jenis klirens obat, termasuk:
- Klirens renal (klirens ginjal): Klirens obat yang mengukur seberapa efisien ginjal dalam mengeluarkan obat dari tubuh melalui urin. Proses ini melibatkan filtrasi obat dari darah ke dalam urin di ginjal, bersama dengan kemungkinan reabsorpsi atau sekresi kembali ke dalam darah.
- Klirens hepatik (klirens hati): Klirens obat yang mengukur seberapa efisien hati dalam memproses dan menghilangkan obat dari darah melalui metabolisme dan sekresi ke dalam empedu.
- Klirens total: Kombinasi klirens renal dan klirens hepatik, mencerminkan total eliminasi obat dari tubuh melalui kedua organ tersebut.
- Klirens non-renal: Klirens obat yang bukan berasal dari eliminasi melalui ginjal, meliputi eliminasi melalui hati (metabolisme) atau eliminasi melalui organ lain seperti paru-paru, usus, atau kelenjar keringat.
Pengukuran klirens obat adalah informasi penting dalam farmakokinetik klinis karena membantu menghitung dosis obat yang tepat untuk mencapai efek terapeutik yang diinginkan. Klirens obat juga dapat dipengaruhi oleh faktor-faktor seperti fungsi ginjal, fungsi hati, dan interaksi obat. Dalam konteks dosis obat, klirens obat juga digunakan untuk menyesuaikan dosis obat pada individu dengan fungsi ginjal atau hati yang terganggu.
 ETFLIN
Notification
ETFLIN
Notification





